Raccourcis
Informations destinées aux professionnels de la santé
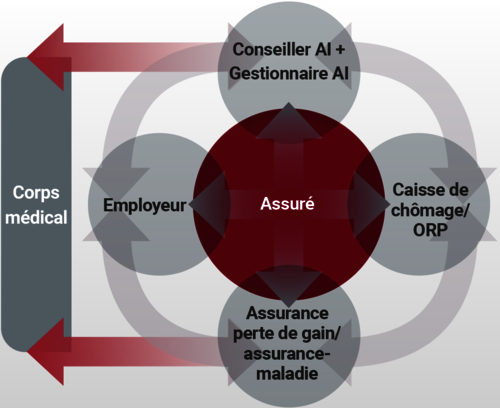
Collaboration entre l’AI et les médecins traitants
Le médecin traitant est le principal interlocuteur de l’AI pour fournir des informations médicales dans le cadre de l’instruction de la demande de la personne assurée.
Si le rapport médical est l’outil standard de cette communication, le dialogue entre le médecin traitant, le gestionnaire AI chargé d’instruire la demande, le conseiller AI et l’équipe médicale de l’office AI est tout aussi essentiel car la finalité est la même pour tous: le médecin traitant doit s’assurer que son patient bénéficie de ce qui est le mieux pour lui et l’AI doit veiller à ce que la personne assurée reçoive ce à quoi elle a droit. Une collaboration transparente et constructive de tous les acteurs impliqués doit garantir que l’AI prenne la décision la plus juste au vu de l’état de santé et du potentiel de travail de la personne assurée.
Après le dépôt d’une demande auprès de l’AI (suite à une annonce de détection précoce ou à travers la procédure standard), le patient (= la personne assurée du point de vue de l’AI) peut bénéficier de premières mesures rapides et faciles d’accès. L’objectif de ces mesures d’intervention précoce est de faciliter le retour au travail de la personne assurée en préparant le poste de travail et les conditions de réintégration, notamment avec l’employeur.
Le médecin traitant est un partenaire essentiel pour évaluer les possibilités de formation ou de retour à l’emploi. Il est important d’identifier le bon moment pour la mise en place de telles mesures : elles ne doivent pas être prématurées au regard de l’atteinte à la santé, ni intervenir tardivement au risque de favoriser la désinsertion.
S’il ressort des données médicales et professionnelles que la personne assurée n’est plus en mesure de réintégrer le monde du travail ou ne peut le faire qu’avec une capacité réduite, les médecins du SMR ont pour tâche de déterminer la capacité de travail résiduelle de la personne assurée, respectivement dans l’activité qui était la sienne avant l’atteinte à la santé et dans une activité adaptée aux limitations fonctionnelles, qu’il s’agit également de définir. Les médecins du SMR fondent leurs déterminations sur les rapports médicaux des médecins consultés par l’assuré et, en cas d’appréciations divergentes, sur les rapports d’experts mandatés par l’AI ou d’autres intervenants.
Détection précoce
Lorsqu’un patient est menacé d’invalidité de longue durée, le médecin traitant est l’un des partenaires autorisés par la loi à faire une annonce de détection précoce – une démarche simple et rapide – en transmettant à l’office AI les coordonnées de son patient après l’avoir informé de la démarche.
Cette annonce a pour but d’intervenir tôt pour limiter le risque de désinsertion professionnelle de la personne malade ou accidentée en raison du prolongement de son absence au travail. Dans un délai de trente jours dès réception de l’annonce de détection précoce, l’office AI doit se déterminer sur l’opportunité de mettre en place des premières mesures (dites d’intervention précoce) et inviter le patient à déposer une demande officielle ou l’aiguiller vers d’autres partenaires qui pourront le soutenir.
Pour accéder au formulaire d’annonce de détection précoce, cliquez ici.
Service médical régional de l’OAINE (SMR NE)
L’équipe médicale de l’Office AI du canton de Neuchâtel compte aujourd’hui neuf médecins représentant 6,4 EPT. Leurs tâches sont les suivantes:
- Fournir aux collaborateurs et collaboratrices de l’OAINE des appréciations médicales qui leur permettent de mener à bien l’instruction des demandes de prestations déposées par les personnes assurées et de rendre des décisions. À cette fin, ils examinent les conditions médicales du droit aux prestations et font appel au besoin à la réalisation d’examens cliniques au Service médical régional de Suisse romande (SMR SR) à Vevey ou à des expertises médicales.
- Conseiller l’OAINE sur les questions médicales.
- Échanger régulièrement avec leurs confrères du corps médical sur les pratiques de l’AI.
Au quotidien, les médecins du Service médical de l’OAINE répondent aux demandes d’appréciation des gestionnaires, en premier lieu du secteur des prestations générales (moyens auxiliaires, allocation pour impotence par exemple) et rente, au cours ou au terme de l’instruction médicale qu’ils ont menée. Ils répondent également aux questions ponctuelles de conseillers dans le cadre des mesures de réadaptation professionnelle.
Les dossiers sont attribués de manière aléatoire pour toute la durée de l’instruction. Chaque médecin répond ainsi à toutes les demandes d’appréciation formulées pour un dossier jusqu’à la décision finale. Outre l’avantage d’assurer une répartition uniforme du travail et d’offrir aux médecins une relative diversité de situations, cette méthode leur permet de se déterminer rapidement dès qu’ils ont obtenu tous les renseignements nécessaires.
Si l’examen des données médicales et professionnelles de la personne assurée montre qu’elle n’est plus en mesure de réintégrer le monde du travail ou ne peut le faire qu’avec une capacité réduite, les médecins du Service médical de l’OAINE ont pour tâche de déterminer sa capacité de travail résiduelle. Ils la comparent à l’activité qui était la sienne avant l’atteinte à la santé et définissent les limitations fonctionnelles. Ils fondent leurs déterminations sur les rapports médicaux des médecins consultés par l’assuré et, le cas échéant, sur les rapports d’experts mandatés par l’AI ou d’autres intervenants.
Pour toute question liée au Service médical de l’OAINE, vous pouvez vous adresser au:

Dr Marie Platz
Responsable du Service médical SMR SR NE et JU
032 910 71 73
marie.platz@smrsr.oai.ch
Rapports médicaux
Lorsqu’un patient présente une atteinte à la santé qui donne lieu au dépôt d’une demande de prestations à l’AI, l’office AI fait appel aux compétences du médecin traitant et des spécialistes, qui devront rédiger un rapport médical. Les frais liés à l’établissement des rapports médicaux sont indemnisés selon Tardoc.
MedAI - portail d'échange pour les rapports médicaux
Depuis mai 2025, les médecins généralistes et spécialistes peuvent s'inscrire sur MedAI, un portail numérique et sécurisé qui simplifie la réception, le remplissage et le renvoi des rapports médicaux de l'AI.
Pour vous inscrire, il suffit de vous rendre sur le Portail MedAI
Pour en savoir davantage : Présentation et support MedAI
Pour consulter le mémento sur la facturation de ai-pro-medico, cliquez ici.
En cas de besoin, nos formulaires restent disponibles sur notre guichet en ligne > Rapports médicaux
Expertises médicales
Lorsqu’une demande AI a été déposée, l’office AI compétent doit instruire le cas pour déterminer le droit de la personne assurée aux prestations de l’AI. Pour ce faire, il se procure entre autres tous les renseignements utiles sur l’état de santé de la personne assurée, et en particulier les rapports médicaux établis par les médecins traitants. Il peut aussi, si nécessaire, demander des expertises médicales monodisciplinaires, bidisciplinaires ou pluridisciplinaires.
Expertises monodisciplinaires
Dans le cadre de l’attribution de gré à gré d’un mandat d’expertise médicale monodisciplinaire, l’assureur désigne les experts nécessaires. L’assuré a la possibilité d’invoquer des motifs de récusation à l’encontre de ces experts et de les refuser. L’art. 44, al. 2 de la loi fédérale sur la partie générale du droit des assurances sociales (LPGA) précise que l’assuré est en droit de présenter des contre-propositions, auquel cas l’assureur est tenu d’examiner les motifs de récusation à l’égard de l’expert proposé. Si un tel motif existe, l’assureur doit alors définir un nouvel expert en tenant compte des propositions de l’assuré. Dans le cas contraire, afin de pouvoir désigner les experts d’un commun accord, il convient dans la mesure du possible de parvenir à un consensus entre l’assureur et l’assuré. À préciser que la possibilité d’une recherche de consensus ne prive pas l’assureur de sa compétence s’agissant de la désignation de l’expert. Par ailleurs, la jurisprudence actuelle selon laquelle un assuré ne peut se prévaloir d’aucun droit à la désignation d’un expert continue de s’appliquer.
Expertises bidisciplinaires et pluridisciplinaires
Les expertises bidisciplinaires et pluridisciplinaires sont confiées exclusivement à des centres d’expertise agréés ou des binômes d’experts via la plateforme électronique d’attribution aléatoire MED@P. Le rôle des experts et expertes participant aux examens bi- et pluridisciplinaires est de déterminer en commun quelles activités la personne concernée peut raisonnablement exercer et, le cas échéant, dans quelle mesure, en tenant compte de toutes ses limitations.
En collaboration avec les offices AI, l’Office fédéral des assurances sociales (OFAS) examine actuellement s’il serait possible d’attribuer de manière aléatoire les mandats pour les expertises monodisciplinaires, à l’instar de ce qui se fait déjà pour les expertises bi- et pluridisciplinaires.
Enregistrement sonore
Depuis le 1er janvier 2022, les entretiens entre experts et assurés font l’objet d’un enregistrement sonore, qui est joint au dossier. Par entretien, on entend l’anamnèse et la description par l’assuré de l’atteinte à sa santé. L’enregistrement sonore doit garantir que les déclarations de l’assuré sont saisies correctement et reprises avec exactitude dans le rapport de l’expert. À noter que la partie consacrée à l’évaluation psychologique dans les expertises psychiatriques, neurologiques et neuropsychologiques ne peut pas être enregistrée. Lorsque l’assuré souhaite renoncer à l’enregistrement sonore de l’entretien, il doit en aviser l’assureur par écrit. S’il décide après coup qu’il ne souhaite pas l’enregistrement, il doit le faire dans les 10 jours suivant l’entretien.
Liste des experts médicaux mandatés par l'Office AI du canton de Neuchâtel
Depuis 2023, les offices AI publient chaque année une liste des experts et des centres d’expertises qu’ils ont mandatés pour des expertises médico-assurantielles. Chaque office AI publie le 1er mars ses données pour l’année civile précédente.
Compasso
L’association Compasso renseigne les employeurs sur les moyens par lesquels ils peuvent détecter les problèmes de santé de leurs employés à un stade précoce et préserver leur employabilité en prenant des mesures en temps utile. Elle a notamment mis au point un profil reWork, qui fournit aux employeurs une évaluation fondée de la capacité de travail restante et favorise une réinsertion ciblée et sûre. Le processus prévoit une évaluation des ressources existantes en tandem par l’employeur et par un médecin généraliste ou spécialiste. Vous trouverez plus d’informations sur le sur le profil reWork et les instructions aux médecins sur le site Internet de Compasso.
Liens utiles pour les professionnels de la santé
- Site d’information sur l’AI destinés aux médecins ai-pro-medico
- Centre de formation sur l’AI > Brochure cours médecins
Le suivi de certains cours donne droit à des crédits dans le cadre de la formation continue des médecins. - CIM-11 pour les statistiques de mortalité et de morbidité (CIM-11 SMM)
- Service médical régional Suisse romande
- Terminologie médicale